Восковидные некрозы прямых мышц живота
Некроз мягких тканей: что собой представляет и как лечить
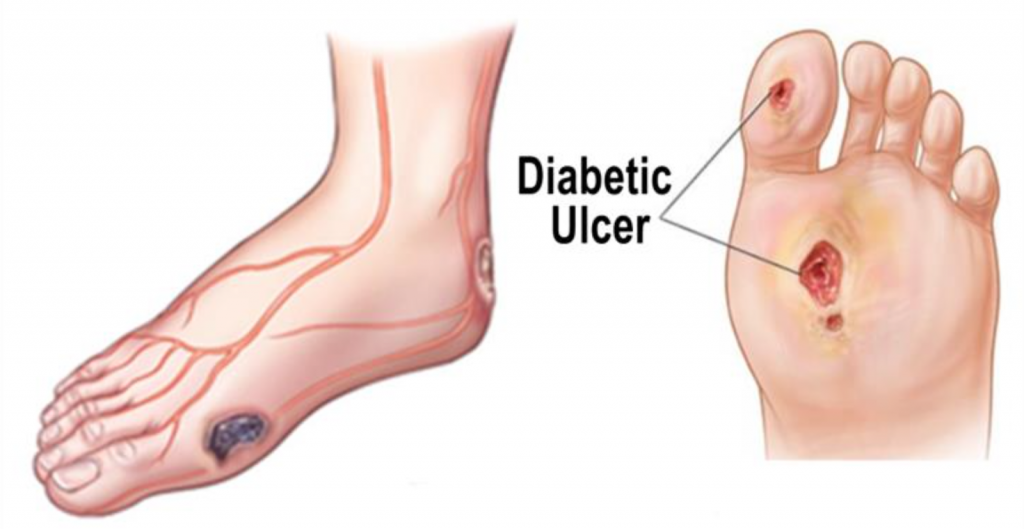
Некроз – заболевание, в результате которого вредные бактерии и микробы атакуют мягкие ткани и останавливают их жизнедеятельность. Такое состояние практически всегда является очень серьезным и требует длительного и качественного лечения в стационарной среде. Но перед тем, как приступать к терапии, необходимо провести детальное обследование больного, чтобы правильно поставить диагноз и установить причину появления заболевания.
Что собой представляет и как протекает болезнь
Некроз – одно из самых страшных заболеваний, при котором прекращается жизнедеятельность тканей, клеток и внутренних органов. Чаще всего к такому состоянию приводит деятельность вредоносных микроорганизмов, а также химические, механические и термические агенты, оказывающие разрушающее действие. Также болезнь может проявиться в результате сильных аллергических реакций или из-за проблем с кровообращением и сильным переохлаждением в этом участке. При сильном перегреве отмечается чрезмерный метаболизм, а в случае проблем с циркуляцией крови увеличивается вероятность появления некротического процесса.
Первыми признаками патологии является онемение, низкий порог чувствительности. В таком случае нужно сразу же обращаться за помощью к специалисту. Дополнительными симптомами является побледнение кожи, что связано с нарушением циркуляции крови. Спустя время кожные покровы могут стать нехарактерного оттенка – желтыми, серыми, зелеными или синими. В случае поражения ног, больной жалуется на быструю усталость при ходьбе, чувство холода и судороги. В результате этого образуются трофические язвы, которые не будут затягиваться и в скором времени приведут к омертвению тканей и кожи.
Все это в совокупности негативно отражается на работе центральной нервной системы, органов дыхания, почек и печени, общее состояние заметно ухудшается, ослабевает иммунитет, нарушается метаболизм, могут появиться заболевания крови.
Виды и формы некроза
Есть 2 основные формы патологии:
Сухой некроз. В медицине также называют коагуляционный. При нем происходит свертывание белка, который в скором времени становится похож на творожную массу. Кожа в проблемных местах станет желто-серой. При этой форме в месте, где происходит отторжение отмершей ткани, появляются язвочки, которые быстро превращаются в гнойники. После их вскрытия образуется свищ. На начальных этапах развития заболевания могут отмечаться следующие симптомы: повышенная температура тела, проблемы с функционированием проблемного органа.
Влажный некроз. Медицинский термин – колликвационный некроз. Проявляется активным увеличением мягких тканей. В местах погибших тканей происходит их разжижение, формируется гнилостная среда для распространения вредоносных микроорганизмов. В добавок появляется запах гнили, с которым невозможно ничего сделать, даже в случае проведения лечения. Такая форма болезни чаще затрагивает кожу, головной мозг и другие органы, в которых собирается много жидкости. При активном развитии болезни могут появиться осложнения. Если некроз поразил головной мозг, то не исключено, что пациент может потерять память.
Помимо форм есть и несколько видов:
пролежни – появляются у пациентов с лежачим образом жизни, которым не оказывают должного ухода;
гангрена – появляется после активно развивающегося некроза. Сопровождается омертвением кожи, слизистых оболочек, тканей мышц;
инфаркт – выявляется тогда, когда внезапно перестает поступать кровь к определенному органу;
асептический – появляется при травме головки бедренной кости. Его симптомы – нестерпимые болевые ощущения в пораженном месте, невозможность самостоятельно передвигаться. Проявляются на 2-3 день после начала болезни;
фибриноидный – выявляется в стенках кровеносных сосудов.
Как лечить заболевание
Несмотря на всю серьезность заболевания, его можно успешно вылечить. Но этим должны заниматься только опытные специалисты в медицинских учреждениях. Терапия в общих чертах выглядит следующим образом:
некроз зубов и десен выявляется весьма оперативно, так как при нем появляются нестерпимые боли и неприятный запах изо рта. Пациентам назначают определенные лекарственные препараты, оказывающие антибактериальное и дезинфицирующее действие. В некоторых случаях поврежденные мягкие ткани приходится удалять путем хирургического вмешательства;
омертвение тканей внутренних органах. Довольно часто болезнь выявляется на последних стадиях. Даже при своевременном обращении к врачу часто ставят другой диагноз, так как симптомы данной патологии носят «смазанный» характер. В случае поражения поджелудочной железы не обходится без оперативного вмешательства. В запущенных случаях грозит летальный исход;
некроз печени. Если при своевременном обнаружении заболевания еще можно ограничиться медикаментозным лечением, то на более поздних этапах без операции не обойтись;
омертвение костной ткани. В большинстве случаев лечится хирургическим путем. Если некроз поразил тазобедренный сустав, то необходимо удалить проблемную область и прибегнуть к эндопротезу. При своевременном выявлении проблемы лечение практически всегда приносит благоприятный исход.
В случае неблагоприятного течения заболевания количество гнойников увеличивается, что в итоге может привести к сильным кровопотерям, увеличении очага. В результате начнется развитие сепсиса. В случае положительного исхода ткани начнут расплавляться, соединительные ткани прорастут в остатки омертвевших участков, с дальнейшим появлением шрама.
В любом случае, при появлении тревожных признаков не стоит их игнорировать или заниматься самолечением. Своевременное обращение к врачам поможет избежать многих серьезных заболеваний и устранить их еще на начальных стадиях.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
Лицензия на осуществление фармацевтической деятельности ЛО-77-02-011246 от 17.11.2020 Скачать.
Сухой некроз
15 Апр Сухой некроз
В зависимости от типа некроза назначают определенный вид лечения. Некроз коагуляционного или сухого типа образуется в определенной элемент тела или в органе, при этом, не распространяясь на другие части организма. При сухом некрозе ткани омертвевшего типа медленно подсушиваются. Таким образом, возникает демаркационная линия, которая отделяет здоровые ткани от инфицированных.
Встречаются случаи, когда некротизированная ткань уменьшается в размере. Такой процесс получил название мумификация.
Симптомы
Основная симптоматика следующая:
- возникновение болей в области поражения, связанных с уменьшением кровоснабжения на данном участке (ишемия);
- бледный цвет кожи (вскоре мраморный);
- зона поражения становиться холодной;
- пульс выходит из нормы;
- отсутствует чувствительность;
- онемение.
При этом наблюдается длительная боль в области конечностей. В большинстве случаев наступает спазм в коллатеральных артериальных путях.
Путь распространения некроза начинается с периферической нервной системы в области конечностей, и заканчивается уровнем закупорки сосуда.
В первую очередь необходимо предпринять меры по предотвращению возникновения инфекций в зоне поражения. Для этого используются специальные жидкости, которые вводятся внутрь. Таким образом, снижается риск инфицирования.
Зачастую такой тип некроза не вызывает летальный исход или серьезные последствия для организма, так как при поражении погибают небольшие объемы тканей.
Развитие происходит у людей, иммунитет которых наиболее устойчив. Ткани, имеющие большие объемы белков и минимум жидкости, больше подвержены возникновению. Некроз проходит без патогенных микроорганизмов и не имеет отношение к заболеваниям другого вида.
Причина появления заболевания связана с неправильным кровообращением в определенной тканевой зоне. Как следствие, некроз из-за недостаточного кровообращения и минимальном объёме кислорода в организме может повлиять на поражение других органов, в число которых входят почки, надпочечники, селезенка и сердечная мышца (миокард).
В зависимости от заболевания некроз затрагивает разные части организма:
- атеросклероз и артериальный тромбоз – конечности;
- ожоги и обморожение, болезнь Рейно – ткани в области пальцев;
- тиф сыпного вида – кожные покровы.
Некроз появляется в результате проблем с кровообращением в определенной зоне. При туберкулезе и болезни сапе прогрессирует подтип коагуляционного некроза — казеозный.
При сухом некрозе безжизненные клетки не сразу теряют свой внешний вид, они могу сохранять форму в течение нескольких дней. В тоже время ядро исчезает сразу.
Рассматривая такие клетки под микроскопом можно увидеть только розовую желеобразную массу цитоплазмы. Цитоплазматические белки, за счет своего свертывания, получают определенную стойкость к действию ферментов лизосомального типа.
Такой вид некроза получил такое название за счет сухости и плотности омертвевших участков, за счет обезвоживания.
Разновидности сухого некроза
В медицине известно несколько разновидностей сухого некроза:
- ишемический – наиболее распространённый;
- ценкеровский – возникающий зачастую в области бедра и мышц передней брюшной стенки;
- казеозный – появляющийся при туберкулёзе, сифилисе лимфогрануломатозе;
- фибриноидный – происходящий в тканях соединительного типа.
Лечение сухого некроза
Остановить разрушение клеток в тканях можно двумя способами:
- хирургическое вмешательство;
- применить лечение местного типа.
Местное лечение, наиболее щадящее, и заключается в применение следующих мер: обработка области вокруг пораженного участка антисептиком; наложение повязки, пропитанной этиловым спиртом или другим обеззараживающим средством (борная кислота, хлоргексидин) и т.д. Но не всегда удается обойтись без вмешательства хирургов, так как некроз достаточно сложное заболевание.
Терапия консервативного вида сможет наладить кровообращение в зоне поражения (интимотромбэктомия, шунтирование)
Самостоятельн6о лечить данное заболевание не рекомендуется. Лучше всего обратиться к специалисту, который назначит лечение.
Процесс остановки омертвления клеток ткани достаточно сложный. Чтобы добиться восстановления организма необходимо применять радикальные меры. В таких случаях работа проводиться несколькими врачами, специализирующихся в разных областях медицины
Результаты лечения могут зависеть от нескольких факторов, включая от места подвергшегося поражению, размера участка с некрозом и от общего состояния пациента.
Разрушение тканей может оказать токсический эффект на организм больного, за счет возникновение микробов в зоне поражения. Именно поэтому первые действия направлены на обеззараживание этого участка.
Специалисты рекомендуют как можно чаще посещать докторов с целью проверки состояния своего организма. Такие процедуры смогут помочь выявить заболевание на первичной стадии, что заметно облегчит дальнейшее лечение.
Лечение некроза мягких тканей. Виды некроза, формы патологии
Автор:
Рецензент:
Хирург, проктолог, сосудистый хирург
Виды, причины, симптомы и лечение некроза мягких тканей
Некрозом называют патологическое состояние, для которого характерно прекращение жизнедеятельности клеток в мягких тканях под воздействием болезнетворных микроорганизмов. Такую патологию часто считают критической, требующей полноценного лечения в условиях стационара. Но прежде чем начинать лечение некроза мягких тканей, врачи проводят обследование пациента и выявляют конкретный вид заболевания и причину его развития.
Классификация некрозов
Выделяют две формы некроза:
- Сухой, или коагуляционный. Для него будет характерным свертывание белка и превращение его в массу, идентичную творогу. Кожные покровы в месте сухого некроза будут иметь серо-желтый оттенок и четкую границу патологического процесса. При коагуляционном некрозе в том месте, где отторгается погибшая ткань, образуется язва, переходящая в гнойник. После вскрытия гнойного нарыва формируется свищ. Начальная стадия патологии характеризуется высокой температурой тела и нарушением работы пораженного органа. Например, признаки острого некроза почки включают в себя нарушение оттока мочи, а в некоторых случаях полное прекращение этого процесса.
- Влажный, или колликвационный. Основными его симптомы – активное «набухание» мягких тканей, разжижение их в местах полного омертвения, образование гнилостного субстрата. Все это сопровождается выраженным запахом гнилого мяса, причем от него невозможно избавиться, даже если проводятся все медицинские мероприятия. Чаще всего такая форма патологии развивается в тканях, богатых жидкостями (кожные покровы, головной мозг и так далее). Стремительное развитие патологии может привести к осложнениям – последствия некроза головного мозга нередко заключаются в потере памяти и основных умений.
Отдельно врачи рассматривают секвестр – это форма некроза, присущая костной ткани. Подобное может произойти при прогрессирующем остеомиелите (воспаление костных тканей). В этом случае любые симптомы гибели клеток будут отсутствовать до тех пор, пока не появится гнойный нарыв. После его прорыва формируется свищ с гнойными выделениями.
При диагностике кроме форм выделяют и виды некроза:
- Инфаркт – диагностируется в том случае, если внезапно прекращается кровоснабжение конкретного участка внутреннего органа. Например, может быть выявлен некроз миокарда при инфаркте сердца или же подобное поражение мягких тканей головного мозга.
- Гангрена – состояние, которое развивается после стремительного некроза и характеризуется омертвением кожных покровов, мышечной ткани и слизистых оболочек. Причины некроза участка кожи вокруг раны могут быть самыми разными (от неправильной обработки раневой поверхности до ее инфицирования), но гангрена конкретного участка начинается именно как следствие рассматриваемого состояния.
- Пролежни – возникают только у лежачих пациентов, за которыми не осуществляется должный уход.
- Аваскулярный, или асептический. Такая классификация касается только некроза головки бедренной кости. Чаще всего он диагностируется при травме этой части опорно-двигательного аппарата или на фоне закупорки тромбом мелких артерий. Асептический некроз головки бедренной кости отличается стремительным развитием – первые его признаки (сильная боль в проблемной области, невозможность самостоятельного передвижения) интенсивно выражены уже на третьи сутки течения патологии.
- Фибриноидный. Для некротических изменений будет характерным пропитывание патологически измененных тканей фибрином. Нередко такой вид заболевания диагностируется в стенках кровеносных сосудов, а предшественником его может стать длительно протекающий атеросклероз.
Лечение некроза
Рассматриваемое заболевание успешно поддается лечению, но только в том случае, если оно проводится в медицинском учреждении и при постоянном контроле со стороны врачей. Общие принципы терапии:
- Некроз зубов, челюсти или десны диагностируется достаточно быстро, потому что сопровождается сильными болями и крайне неприятным запахом из ротовой полости. Пациенты, как правило, сразу обращаются за врачебной помощью и поэтому лечение заключается в назначениях медикаментов – антибактериальных препаратов, дезинфицирующих средств. В некоторых случаях стоматологам приходится хирургическим путем удалять уже некротизированные участки мягких тканей.
- Омертвение тканей внутренних органов нередко диагностируется уже на крайних стадиях. Например, симптомы некроза поджелудочной железы часто «смазаны». Даже при обращении к врачу больному нередко ставится неверный диагноз, что чревато гибелью большого количества клеток внутреннего органа. Обычно некроз поджелудочной железы лечится оперативным путем, но прогнозы в этом случае могут быть самые разные – от благоприятных (полное восстановление) до скорого летального исхода.
- Омертвение костной ткани практически всегда требует хирургического вмешательства. Операция при некрозе тазобедренного сустава, например, заключается в удалении проблемного участка и использовании эндопротеза. При своевременной диагностике такое лечение всегда имеет благоприятные прогнозы.
- Стадии некроза печени – основной фактор выбора метода его лечения. Если на начальной стадии вполне допустима медикаментозная терапия, то при средней и тяжелой стадии рассматривается только операция.
Консультацию по поводу того, как лечат некроз кишечника и каковы первые симптомы патологии, можно получить только у квалифицированного врача. А записаться на прием можно на нашем сайте Добробут.ком.
Медицинские интернет-конференции
Языки
- Русский
- English
- КОНФЕРЕНЦИИ
- ЖУРНАЛ
- АВТОРАМ
- ОПЛАТА
- ЧаВО (FAQ)
- НОВОСТИ
- КОНТАКТЫ
Перекрут и некроз жировых подвесков толстой кишки и прядей большого сальника. Torsion and necrosis of fat suspensions of the colon and strands of the large omentum
- Плановая хирургия, общая хирургия |
- Хирургия
Сильвеструк С.В.
Silvestruk S.V.
Резюме
Перекрут и некроз жировых подвесков толстой кишки и прядей большого сальника
Torsion and necrosis of fat suspensions of the colon and strands of the large omentum
Проведен ретроспективный анализ историй болезни 33 пациентов (данные за октябрь 2015 – декабрь 2019 гг.), у которых по данным хирургического вмешательства обнаружены перекрут и некроз сальниковых отростков толстой кишки и прядей большого сальника (К 63.8). Клиническая картина, как и данные лабораторно-инструментальных исследований при перекруте и некрозе жировых структур брюшной полости скудны и неспецифичны. Ведущим симптомом являются боли в животе (100%), с преимущественной локализацией в нижних отделах. На догоспитальном этапе диагностика данной патологии представляет определенные трудности, поэтому в неясных случаях лапароскопия является методом выбора, который позволяет поставить правильный диагноз в 100%. Успешное оперативное лечение перекрута и некроза жировых структур возможно в 93,9% случаев лапароскопическим доступом, имеющим ряд преимуществ перед лапаротомией.
The authors retrospectively analyzed history cases of 33 patients (data for October 2015-December 2019), who were found to have torsion and necrosis of the omentum processes of the colon and strands of the large omentum (K 63.8). The clinical picture, as well as the data of laboratory and instrumental studies for torsion and necrosis of abdominal fat structures are sparse and non-specific. The leading symptom is abdominal pain (100%), with predominant localization in the lower parts. At the pre-hospital stage, the diagnosis of this pathology presents certain difficulties, so in unclear cases, laparoscopy is the method of choice that allows you to make a correct diagnosis in 100%. Successful surgical treatment of torsion and necrosis of fat structures is possible in 93.9% of cases by laparoscopic access, which has a number of advantages over laparotomy.
Ключевые слова
Введение
Перекрут и некроз сальниковых отростков (appendices epiploicae) ободочной кишки относится к редким заболеваниям и встречается у 0,09—0,3% пациентов с острыми хирургическими заболеваниями органов брюшной полости, а среди острых хирургических заболеваний толстой кишки – до 2% [8-10, 15, 16]. В литературе встречаются лишь единичные описания случаев диагностики и лечения данной патологии, также редко приводится анализ наблюдений пациентов.
Предполагают, что в развитии перекрута и некроза отростков играют роль ряд факторов: нарушения моторной функции кишечника, наличие воспалительного очага (дивертикулит, холецистит, болезнь Крона), спаечного процесса в брюшной полости, подвижность, размеры и форма подвесков, аномалии развития толстой кишки. Триггерными факторами выступают резкие повороты, сгибания туловища, тяжелая физическая нагрузка, быстрое снижение массы тела, закрытая травма живота [3-9, 15, 17]. Среди наиболее частых причин развития заболевания жировых подвесков толстой кишки выступают избыточная масса тела, ожирение, пожилой возраст [3, 5, 6, 11].
Перекрут и некроз отростков диагностируется на дооперационном этапе не более в 63% наблюдений, что связано с отсутствием специфики клиники [1, 3-4, 7, 9]. Основным симптомом являются остро возникшие постоянные боли в животе, которые чаще всего локализуются в левой или правой подвздошной области, могут периодически усиливаться. При вовлечении в воспалительный процесс других органов наблюдается иррадиация. Больных заставляет обратиться за помощью отсутствие купирования болевого синдрома самостоятельным приемом анальгетиков, спазмолитиков. Тошнота, рвота, задержка стула и газов, диарея не являются характерными для перекрута и некроза отростков (30 % наблюдений) [1, 6, 14]. Температура тела в ряде случаев может повышаться до субфебрильной. Так как данный процесс отличается более мягким течением и более медленным нарастанием симптоматики, это обусловливает позднюю обращаемость ряда пациентов (от 1 до 8 сут от начала заболевания) [2, 6, 8, 14, 15].
Физикальное обследование больных также не дает патогномоничных симптомов. При пальпации живота определяется только локальную болезненность, в ряде случаев — локальное напряжение мышц передней брюшной стенки в проекции измененного отростка. Иногда может пальпироваться болезненное образование. Существенные трудности возникают при дифференциальной диагностике с острым аппендицитом, так как нередко у этих пациентов выявляются симптомы воспаления червеобразного отростка (Ровзинга, Ситковского и др.) [3, 6, 9]. При вовлечении в воспалительный процесс при длительном существовании перекрута и некроза отростков могут возникать жалобы на дизурические явления (при вовлечении стенки мочевого пузыря), на боли в правом подреберье (при вовлечении желчного пузыря, печени) и др. [3-6, 9, 14-16]
При исследовании показателей лабораторных данных могут отмечаться умеренный лейкоцитоз (до 12·109 /л), незначительное повышение уровня С-реактивного белка, что не дает весомо значимой информации для постановки точного диагноза. Зарубежные авторы подчеркивают значительную роль инструментальных методов исследования при визуализации и дифференциальной диагностике перекрута и некроза жировых отростков толстой кишки. При компьютерной томографии можно выявить сальниковый отросток как овальное толстокишечное жировое образование в окружении инфильтрированной брызжейки [11, 12, 14]. Тем не менее в 50—63,4% наблюдений неинвазивные лучевые методы не дают достоверных результатов, поэтому на дооперационном этапе, как правило, устанавливают диагноз других заболеваний органов брюшной полости и малого таза, таких как дивертикулит ( 50% наблюдений), острый аппендицит (13—76,5%), почечная колика (до 35%), перитонит (до 27,3%), заболевания придатков матки (до 19,6%) [1-3, 6-8].
С появлением лапараскопических бригад данный метод стал «золотым стандартом» диагностики перекрута и некроза отростков и позволяет верифицировать диагноз в 83—100% наблюдений. В настоящее время все большее значение в лечении придается лапароскопии. Консервативное ведение данной патологии не рекомендуется, так как данная тактика может приводить к развитию осложнений, рецидиву заболевания (до 10% наблюдений). В большинсте случаев предлагается лапароскопическое удаление патологически измененных отростков с различными способами обработки и пересечения ножки отростка: коагуляцией, клипированием, лигированием. При осложнениях (обширных некрозах прядей большого сальника) производится переход на лапаротомный доступ [2, 4, 5, 7, 8, 15-16].
Диагноз перекрута и некроза отростков редко удается поставить на дооперационном этапе, что обуславливает актуальнось изучения особенностей клинической картины, возможностей различных лабораторно-инструментальных методов в диагностике заболеваний сальниковых отростков ободочной кишки.
Цель исследования — изучение особенностей клинической симптоматики и оценка возможностей лапароскопии в современной диагностике и лечении больных с патологическими изменениями сальниковых отростков ободочной кишки.
Выявление опухоли передней брюшной стенки (наблюдение из практики врача лучевой диагностики)

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Десмоид — неэпителиальная опухоль, относится к новообразованиям мезенхимального и нейроэктодермального происхождения. Это самая многочисленная и разнообразная по гистологическому строению группа опухолей. В конце 40-х годов по предложению выдающегося американского онкопатолога Stout значительная часть этих новообразований, расположенных между эпидермисом и костной системой, выделена в группу под названием «опухоли мягких тканей». Спустя 20 лет этот термин был принят во всех странах и положен в основу международной классификации ВОЗ. В настоящее время насчитывается 115 отдельных форм опухолей и опухолевидных процессов. При диагностике и классификации неэпителиальных опухолей возникают значительные трудности, связанные с морфологическим сходством различных по происхождению новообразований как в группе доброкачественных, так и злокачественных форм.
Десмоид (десмоидная фиброма) — соединительнотканное образование, по гистологической картине напоминающее фиброму. Отличается инфильтративным ростом. Тканевой и клеточный атипизм выражены слабо. Встречается преимущественно у женщин после родов, в редких случаях — у мужчин и детей.
В зависимости от локализации различают абдоминальный (при локализации в толще передней брюшной стенки) и экстрабдоминальный десмоид. Экстрабдоминальный десмоид, или агрессивный фиброматоз, наблюдается часто в молодом возрасте у мужчин и женщин. Локализуется в зоне апоневрозов и фасций на конечностях, плечевом поясе, ягодицах. Отличается быстрым агрессивным инфильтративным ростом, часто рецидивирует, нередко озлокачествляется. Абдоминальный десмоид протекает относительно доброкачественно, не склонен к малигнизации.
Клиническое наблюдение
Больная З., 23 лет, направлена на УЗД по поводу образования в брюшной полости.
Из анамнеза: 3 недели назад появились боли в животе (ребенок 2-х лет прыгнул на живот). Спустя неделю пациентка самостоятельно обнаружила опухоль в передней брюшной стенке. Осмотрена хирургом, гинекологом, проведены УЗИ в разных учреждениях города, при которых подтвержден факт наличия опухоли в брюшной полости неясного генеза. Не удовлетворившись результатами обследования, хирург поликлиники направил больную на экспертное ультразвуковое исследование в диагностический центр.
При УЗД: органы малого таза и брюшной полости без особенности. Асцита нет. Лимфатические узлы не увеличены. В толще передней прямой мышцы живота справа лоцируется двухузловое гипоэхогенное образование размером 98×64 мм, обычной звукопроводимости, с неровными четкими краями, болезненное при надавливании датчиком. Первоначально образование было расценено как межмышечная посттравматическая гематома. Проведенные КТ и МРТ не уточнили диагноз.
По месту жительства проводилась физиотерапия — без эффекта. При контрольных УЗИ отмечен рост опухолевидного образования до 150×100 мм. Прежняя эхоструктра опухоли сохранена, заинтересованности соседних органов не выявлено. Через 3 мес от начала заболевания в Республиканском онкологическом диспансере проведена биопсия образования, выявившая фиброму — десмоид.
Больная направлена в Московский научно-исследовательский онкологический институт им. Герцена. При поступлении: образование 17×21 см, занимает все области передней брюшной стенки, состоит из 2 опухолевидных узлов.
Проведены 4 курса лечения Золадексом. Учитывая объем опухолевого образования и отсутствие тенденции к уменьшению, выполнена операция: резекция передней брюшной стенки с послойной реконструкцией. Поэтапно произведено удаление опухоли с резекцией мягких тканей передней брюшной стенки, прямых мышц живота, косых наружных и внутренних, всей париетальной брюшины передней стенки. При ревизии брюшной полости выявлено и удалено дополнительное опухолевое образование, фиксированное к париетальной брюшине и большому сальнику слева. Сформированный обширный сквозной тотальный дефект передней брюшной стенки закрыт трупной консервированной твердой мозговой оболочкой путем фиксирования к мышцам брюшной стенки.
Морфогистологическое заключение: фиброма-десмоид с инфильтрацией мышц и жировой клетчатки.
Послеоперационный период осложнился краевым некрозом кожи в области послеоперационного рубца, что потребовало выполнения некрэктомии с наложением вторичных швов. Лечение в послеоперационном периоде проводилось по месту жительства и под эхографическим контролем в диагностическом центре.
В течение последующих 3,5 лет больная находится под наблюдением, регулярно проводится контрольная ультразвуковая диагностика. Рецидивов не выявлено. Швы по передней брюшной стенке состоятельны.
Вывод
Несмотря на яркую клиническую картину, свойственную адбоминальному десмоиду, до выполнения биопсии образования больной не был поставлен верный диагноз ни клиницистами, ни врачами ультразвуковой диагностики, в том числе и нами.
Описанный случай — достаточно редкое наблюдение врача амбулаторной практики. В периодической литературе за последние годы мы нашли только одно клиническое описание экстрабдоминального десмоида у ребенка. Описание ультразвуковой картины данной опухоли мы не встретили ни в одном доступном нам руководстве по эхографии. Но именно такой опыт заставляет врача думать, анализировать ситуации и в повседневной практике уходить от выработанных стандартов, постоянно расширять свой клинический кругозор.

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Диастаз прямых мышц живота

Что такое диастаз прямых мышц живота?
Диастазом прямых мышц живота (ДПМЖ) называют чрезмерное растяжение сухожильного апоневроза между прямыми мышцами, сопровождающееся их расхождением на расстояние более 2,5 см. Патология встречается примерно у 1% людей. Среди больных преобладают женщины (предрасполагающим фактором является беременность). Лечением заболевания занимается хирург.
О заболевании диастаз прямых мышц живота
В основе заболевания лежит растяжение и расширение белой линии живота – сухожилия, которое находится между прямыми мышцами, соединяет и удерживает их. Связка расположена посредине живота вертикально, тянется от мечевидного отростка до лобкового сочленения.
Изменение структуры сухожилия возникает на фоне повышения внутрибрюшного давления или нарушения свойств соединительных волокон. Пусковым механизмом выступает длительное давление на брюшную стенку, связанное с беременностью или висцеральным ожирением. Усугубляющим фактором является разрыхление связки на фоне коллагенопатии, воздействия релаксина, незрелости структур и т.д.
В результате белая линия становится тоньше и растягивается. В норме ее размеры восстанавливаются при постепенном уменьшении живота или по мере нормализации свойств соединительной ткани. Таким образом, устраняется физиологический диастаз в период новорожденности или после родов.
Однако если тренировки пресса начинаются раньше положенного срока в послеродовом периоде, то это провоцирует сокращение прямых мышц и одновременное повышение внутрибрюшного давления, а белая линия фиксируется в растянутом положении и плохо удерживает висцеральные структуры. В результате на животе формируются неэстетичные вертикальные валики, появляется округлое выпячивание, возникает дисфункция пищеварительного тракта и повышается риск образования грыжи.
В зависимости от степени растяжения сухожильной связки диастаз классифицируют на степени:
- первая – мышцы отдаляются друг от друга на 2,5-5 см;
- вторая – связки расходятся на 5-8 см;
- третья – линия растягивается более, чем на 8 см.
По локализации места максимального растяжения, выделяют надпупковую, подпупковую и смешанную формы диастаза. По степени вовлечения других мышц передней брюшной стенки патологию классифицируют на типы:
- А – классическое расхождение мускулатуры после естественных родов;
- В – расслабление нижнебоковых отделов мышц;
- С – расширение затрагивает область ребер и мечевидного отростка;
- D – диастаз сочетается с искривлением линии талии.
Лечение патологии консервативными способами возможно при небольшом диастазе. На поздних этапах развития патологическое расхождение мышц устраняют с помощью абдоминальных пластических операций.
Симптомы диастаза прямых мышц живота
Проявления ДПМЖ нарастают по мере прогрессирования патологии. У женщин яркая клиническая картина проявляется резко (вскоре после родов), тогда как у мужчин заболевание развивается постепенно.
В начале болезни возможно полное отсутствие симптомов. Затем пациент замечает характерное округлое выпячивание в центре живота по вертикали. При намеренном напряжении пресса хорошо просматриваются внутренние края прямых мышц и желобок между ними. Из-за нарушений работы мышц возможны боли в позвоночнике, пояснице, быстрая утомляемость, нарушения осанки.
При прогрессировании патологии присоединяются проявления дисфункции желудочно-кишечного тракта:
- изжога;
- отрыжка;
- метеоризм;
- боли;
- запоры.
На третьей стадии диастаза пациенты сталкиваются с формированием грыж, которые образуются из-за структурных дефектов белой линии. Возможен птоз (опущение) внутренних органов и серьезные нарушения в работе кишечника (в тяжелых случаях развивается кишечная непроходимость). У женщин часто наблюдается недержание мочи, почечные колики.
Причины диастаза прямых мышц живота
Провокаторами развития диастаза являются патологии соединительной ткани и повышение давления внутри брюшной полости. У разных категорий пациентов причины развития ДПМЖ отличаются.
Расхождение мышц у детей наблюдается из-за несостоятельности мускулатуры и сухожилий. Через 2-12 месяцев после рождения дефект устраняется, поскольку мышцы приходят в тонус, а связки укрепляются. У недоношенных детей и младенцев с патологиями внутриутробного развития этот процесс может занимать больше времени. При синдроме Дауна присутствует риск сохранения диастаза на всю жизнь.
Провокатором ДПМЖ у женщин является беременность. Растущая матка оказывает значительное давление на белую линию, растягивая ее. Под действием гормонов угнетается синтез коллагеновых волокон, и связки становятся более рыхлыми. Но через несколько месяцев после родов связка в норме восстанавливается. Если женщина рано приступает к тренировкам мышц пресса, растяжение сохраняется.
У мужчин ДПМЖ нередко спровоцировано ожирением, физическими нагрузками и наследственными коллагенопатиями. Риск диастаза повышается при склонности к запорам, а также при хронических заболеваниях дыхательных путей, сопровождающихся кашлем.